肺結核
はいけっかく
- 呼吸器科
- 診療に適した科
肺結核とは?
どんな病気か
結核はあらゆる臓器に感染して障害を与える全身の疾患です。代表的なものは肺結核です。それは、活動性肺結核の患者さんが咳をした際、しぶきとなって排出された結核菌が空気中に漂い、その空気を身近な人が吸うことで感染するからです。
しぶきは結核菌と水分の小さな塊ですが、水分が蒸発すると、結核菌の塊は重さが軽くなり、空気中に長い時間漂い、それだけ感染の機会が増えます。この菌には乾燥に強く紫外線に弱いという特徴がありますが、結核の感染は空気感染がほとんどです。
欧米や以前の日本では不完全な滅菌操作を受けた牛乳から感染(この場合は腸結核などの消化管結核)した牛型結核感染の例も報告されました。牛型結核に感染して発症した牛の母乳を飲んだために発病したもので、これを経口感染といいます。
他の感染症と結核とで違っている点は、感染してもすぐに全員が発病するのではないということです。感染した人のうち、発病するのは約10~20%です。発病時期は感染後1年以内が約半分、残りは一生の間にですが、発病しない人も80~90%います。これが、結核の不思議な点でもあり、また、なかなか根絶できない理由でもあります。
感染から発病まで
空気感染によって、結核菌は気道を通って肺胞に達します。肺胞には肺胞マクロファージという食細胞(沿岸防衛隊のようなもの)が待機していて、この結核菌を細胞内に取り込んで消化・殺菌します。ところが、結核菌が肺胞マクロファージ細胞に殺されないほどの抵抗力を示すと、逆に肺胞マクロファージ細胞のなかで増殖を続けて感染病巣をつくります。これを初感染病巣といいます。
肺胞マクロファージがリンパ液の流れに乗って肺門リンパ節に移行すると、そこでも病巣をつくります。これを、肺門リンパ節結核と呼び、また、初期変化群とも呼びます。結核菌の勢いが強いとそのまま発病してしまいます(一次結核症)。
通常はこの段階で生体の細胞性免疫能が結核菌に勝って封じ込めに成功します。しかし、結核菌の一部は死滅せず、増殖もせず、冬眠するような感じで生き続けます。これを休止菌と呼び、この状態では抗結核薬は効果がなく、これが結核菌感染症を撲滅できない理由のひとつです。やがて、生体の免疫力が高齢化や生活習慣病などの発症で弱まると結核菌が増殖し始めて、発病します。これを、二次結核症と呼びます。成人結核の多くはこの型です。
原因は何か
ヒト型抗酸菌と牛型抗酸菌とによって発症します。日本では、牛乳の滅菌が丹念に行われているので、牛型抗酸菌による結核感染症は近年報告されていません。菌を出している患者さん、もしくは菌を出している患者さんからの検体に接触する機会が多い医療従事者は、結核感染の危険性が高いのです。細胞性免疫能が弱くなった状態があれば感染が成立しやすくなります。
つまり、HIVに感染した人、長期のステロイド治療を受けている人、免疫抑制薬を使っている人(米国では慢性関節リウマチに効果がある抗リウマチ薬を使って結核発病者が出たと報告されている)、コントロール不良の糖尿病の人、血液透析を受けている人、慢性肝炎の人などです。
症状の現れ方
発熱、咳、痰、易疲労感(疲れやすい)、食欲不振、寝汗などの症状が知らぬ間に現れます。これらの症状は冬季に流行する感冒(かぜ)とまったく同じですが、感冒とは違い、症状が長期間続きます。病院や診療所で感冒薬を処方してもらい、内服しても2週間以上症状が続けば、気管支喘息か肺結核症が疑われます。
放置すると、血痰、息切れ、体重の減少も加わります。肺結核症の一型である喉頭・気管支結核では、早期にがんこな咳と血痰が認められます。
検査と診断
①結核菌の存在証明
基本は、結核菌が実際に病巣部に存在するという証明です。喀痰(肺結核)を検体として、標本に抗酸菌染色(チール・ネルゼン染色:図20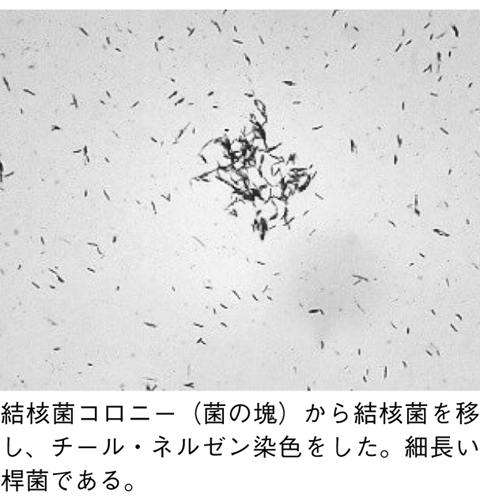 )を行い、顕微鏡で検査します。これを塗抹検査法と呼び、結核菌はブルーの背景のなかに赤く染まります。
)を行い、顕微鏡で検査します。これを塗抹検査法と呼び、結核菌はブルーの背景のなかに赤く染まります。
痰が出ない人の場合は、気管支鏡を用いて得られた気管支肺胞洗浄液(BAL)で塗抹と培養の検査を行います。気管支鏡検査後の痰も検体として使用できます。
陽性に染まれば、極めて感染性の強い結核を発症しているといえますが、後日、非結核性抗酸菌との区別が問題になります。
同じ検体を用いて、結核菌のDNAあるいはRNA遺伝子があるかどうかを遺伝子学的手法で確認します(ポリメラーゼ連鎖反応(PCR))。この方法は感度がよく、数時間で結果が判明しますが、死んだ結核菌が検体に含まれていても陽性と判定してしまう欠点があります。そこで、生きた菌ならば人工的な培養シャーレで増殖するので、培地に検体を塗りつけます。これを培養検査と呼びます。
この方法で結核菌感染の最終判断をするわけですが、結核菌は極めてゆっくり増殖するので、肉眼でコロニー(菌の塊)が認められるまでに4~5週間必要です。すなわち、迅速診断はできません。
次いで、得られた抗酸菌が結核菌か、それとも非結核性抗酸菌(非定型抗酸菌)かを区別するために、ナイアシン(ニコチン酸)をつくっているか否かの検査(ナイアシンテスト)を行います。陽性であれば、例外があるものの、ほぼヒト型結核菌と判定できます。この培養検査は、抗結核薬の感受性検査のために必要になります。
気管支鏡を用いて採取した病巣組織についても、結核菌培養、遺伝子検査を行います。なお、胸水(結核性胸膜炎)、髄液(結核性髄膜炎)、関節液(骨関節結核)、尿(腎尿路結核)、皮膚分泌液と膿汁(皮膚結核)などの検体も、それぞれの診断に用います。
②特異的組織像の証明
該当する肺の病巣から気管支鏡を用いて組織を採取して、多核巨細胞を伴う乾酪壊死像を証明します(図21 )。同時に病巣組織のチール・ネルゼン染色を行い、抗酸菌を証明します。なお、胸膜、髄膜、関節滑膜、皮膚などの検体もそれぞれの組織診断に用います。
)。同時に病巣組織のチール・ネルゼン染色を行い、抗酸菌を証明します。なお、胸膜、髄膜、関節滑膜、皮膚などの検体もそれぞれの組織診断に用います。
③結核感染病巣の画像的証明
胸部X線、CT検査を行います。結核病巣の存在と広がりとを確認します。初感染型では肺野の浸潤影とともに肺門リンパ節や縦隔リンパ節の腫大が認められます。肺野の浸潤影は上葉に結節性、空洞性陰影(図22 )として認められます。たいてい、大きな病変のまわりに小さい塊が分布しています。
)として認められます。たいてい、大きな病変のまわりに小さい塊が分布しています。
粟の粒に似た小さな影がたくさんあれば粟粒結核が強く疑われます。時に、胸水の貯留、肺門・縦隔リンパ節の腫大が認められます。そのほか、骨関節、腹腔臓器などの結核でも、それぞれの部位のX線、CTを撮影します。
④免疫学的証明
結核感染に特有な人体の免疫反応の検査を行います。ツベルクリン反応が陰性から陽性(陽転)になれば感染の証拠になります。しかし、日本ではこれまで乳・幼・小児期にBCGを接種する機会があったので、ツベルクリン反応が陽転しても結核感染そのものによるのか、あるいは、BCGの効果によるのかはなかなか断定できません。
そのため、結核の発病者にそれまで接触していた多くの人々に対して、ツベルクリン反応で感染者を判定しようとすると、化学予防者が実際よりも激増する恐れがあります。そこで近年、判定能力がツベルクリン反応をしのぐクウォンチフェロンテスト(QFT)が開発され、日常の診療に導入されました。後述のコラムに詳しく述べますが、感染者の血液を試験管内で結核菌にしか存在しない特異蛋白(ESAT-6とCFP-10)と作用させて、20時間後にインターフェロンγの産生量を測定する方法です。日本の集団発生の事例にも応用されています。
⑤炎症の程度の把握
赤沈(胸膜炎を合併すると100mm/1時間以上を示す)、CRP、白血球増多(軽度の場合が多い)が活動性の評価と治療効果判定のひとつとされます。
⑥鑑別疾患
感冒(かぜ)のような症状を示し、胸部X線写真で肺炎に似た陰影や小結節影、空洞性陰影が認められる時は、細菌性肺炎、マイコプラズマ菌などの非定型肺炎、非結核性抗酸菌症、サルコイドーシス、肺膿瘍、肺真菌感染症、肺がんなどが区別の対象になります。
治療の方法
日本ではWHOが推奨している強化治療法を行っています。
すなわち、排菌陽性者にはピラジナミド(PZA:殺菌作用、半休止期の菌に効果)にイソニアジド(INH:殺菌作用、増殖する菌に効果)、リファンピシン(RFP:殺菌作用、増殖する菌、半休止期の菌に効果)およびストレプトマイシン(SM:殺菌作用、増殖する菌に効果)またはエタンブトール(EB:静菌作用、増殖する菌に効果)の4種類の抗結核薬を、まず2カ月併用します。
その後4カ月はINH+RFPにEBを加えたり、加えなかったりします。なお、肝機能異常がある人や80歳以上の高齢者では、PZAの副作用として肝炎が出現もしくは悪化しやすいので、使用をひかえます。PZAが使用できない場合や排菌の確認の得られない場合は、INH+RFPに、EBもしくはSMの三者で6カ月治療し、その後3カ月はINH+RFPで治療します。
いずれの治療法でも基礎疾患に糖尿病があったり、粟粒結核の場合は、さらに3~6カ月治療を継続してもよいでしょう。また、じん肺に合併した肺結核感染症は治療抵抗性を示すので、やはり長めに治療します。
内服薬は1日1回の内服でよいですが、INHによる末梢神経障害の予防のため、ビタミンB6製剤を同時に内服します。INHは肝機能異常を生じやすく、さらにSMは腎機能障害や第8聴神経障害による難聴が現れることもあるので、治療前に肝機能と聴力の検査を行います。EBは視神経障害を来しやすいので、前もって眼科的検査を受けてください。
表7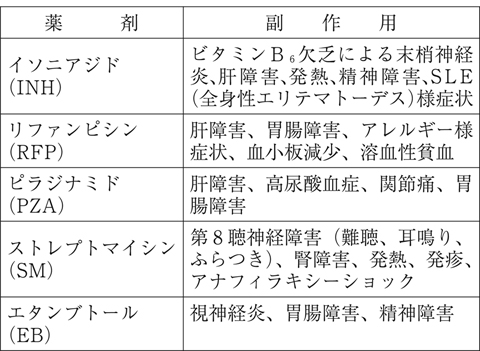 に抗結核薬の副作用をあげました。治療開始後1カ月以内に肝機能の血液検査を行い、異常がなければそのまま治療を続け、その後も1カ月に1度は肝機能をチェックします。
に抗結核薬の副作用をあげました。治療開始後1カ月以内に肝機能の血液検査を行い、異常がなければそのまま治療を続け、その後も1カ月に1度は肝機能をチェックします。
近年、抗結核薬の服用が指示されたとおりに実行されているかどうか疑わしい患者さんには、耐性菌の出現を避けるため、医療従事者の目の前で服用してもらう方法が米国から導入されました。これをDOTS(Directory Observed Treat-ment, Short Course:直接監視下短期化学療法)といい、「日本版21世紀型DOTS戦略事業」が都道府県・指定都市で行われ始めています。
DOTSは、RFPおよびINHに耐性を示す多剤耐性結核菌患者の治療にも有効です。幸い日本では、初回治療での多剤耐性結核菌の頻度は1%未満と低いのですが、再治療の患者さんからのそれは20%弱ですので、いかに最初の治療が大切かということがわかります。
なお、結核治療を開始したあとも、3週間は毎週1回、その後月1回は喀痰の検査を行い、結核菌の陰性化を確認します。
化学予防
身近に結核の患者さんがいた人や、学校、職場、医療機関などで集団感染が発生した場合は、ツベルクリン反応、胸部X線検査、症状、血液検査などを総合して結核感染が濃厚と判断されれば、検体から結核菌の存在を証明できなくても、抗結核薬を予防的に内服します。これを化学予防あるいは予防内服といいます。
通常はINHを6カ月間内服します。29歳以下は感染症法によって公費負担となります。もっとも、結核既罹患率の高い日本では、30歳以上でも、準じて予防治療を行ったほうがよいようです。
病気に気づいたらどうする
抗生剤を内服しているにもかかわらず、2週間以上咳と痰、微熱が続く場合は結核を疑い、最寄りの呼吸器科医のいる病院・診療所ないしは独立行政法人国立病院機構(旧国立結核療養所)を受診します。
生活上は歯ブラシ、手ぬぐいを共有せず、痰が出れば決めておいた容器に捨てます。肺結核は空気感染(飛沫核感染)なので、咳が続く期間が長ければ長いほど、そして痰の量が多ければ多いほど感染力が強くなります。早めに呼吸器専門医のいる医療機関を受診してください。
診察を行った医師は種々の検査結果も総合して、受診者を結核発病者と診断した場合、結核予防法に基づき2日以内に最寄りの保健所に届け出ます。
肺結核に関連する検査を調べる
結核に関連する可能性がある薬
医療用医薬品の添付文書の記載をもとに、結核に関連する可能性がある薬を紹介しています。
 処方は医師によって決定されます。服薬は決して自己判断では行わず、必ず、医師、薬剤師に相談してください。
処方は医師によって決定されます。服薬は決して自己判断では行わず、必ず、医師、薬剤師に相談してください。
-
▶
コートリル錠10mg
副腎ホルモン剤
-
▶
ブロムヘキシン塩酸塩錠4mg「サワイ」 ジェネリック
去たん剤
-
▶
クロフェドリンS配合錠
鎮咳剤
-
▶
プレドニン錠5mg
副腎ホルモン剤
-
▶
プレドニゾロン錠1mg(旭化成)
副腎ホルモン剤
-
▶
クリアナール内用液8%
去たん剤
-
▶
メテバニール錠2mg
あへんアルカロイド系麻薬
-
▶
ミコブティンカプセル150mg
主として抗酸菌に作用するもの
-
▶
フスコデ配合錠
鎮咳剤
-
▶
ライトゲン配合シロップ
鎮咳剤
・掲載している情報は薬剤師が監修して作成したものですが、内容を完全に保証するものではありません。
結核に関する記事
-

患者相談事例‐37「行なった手術が、後から必要のないものだったとわかったのですが」
職場の健康診断を受けました。その結果、胸部X線写真に5センチぐらいのカゲが写っていて、精密検査が必要とのことで、年末に病院を受診し、CT検査を受け…
おすすめの記事
コラムクウォンチフェロンテスト(QFT)
クウォンチフェロンテスト(QFT)は、ヒト型結核菌のみがもっている複数の蛋白質を、被験者の血液を含んだ試験管内に加えて、被験者のTリンパ球を刺激し、結果的に活性化したリンパ球から放出されるインターフェロンγという物質(細胞から放出されて生理作用を示す蛋白質でサイトカインと呼ばれる)の量を測定するものです。
インターフェロンγの量が多いと、結核感染の可能性が高いことになります。結核菌にのみ存在する複数の蛋白質は、BCGを作製する基となるウシ型結核菌や、日本に多い非結核性抗酸菌のマイコバクテリウムアビウムやイントラセルラーレからは分泌されないので、QFTが陽性であればこれらによる感染症は否定できます。
本文でも述べたように、ツベルクリン反応は真の結核感染を判定する能力に欠点がありましたが、QFTの判定は精度が高く、集団感染や結核患者との接触者のなかの発病者の発見にとても有用で、現在、日常の臨床に使われています。2006年1月から健康保険適用となっています。
ただし、このQFTにもいくつかの問題点があります。例えば、①糖尿病、慢性腎不全、血液の病気(白血病、リンパ腫など)、悪性腫瘍(肺がん、頭頸部がんなど)、じん肺症など、②コルチコステロイド、メトトレキサート、アザチオプリン、抗がん薬療法などの免疫抑制剤で治療を受けている、③HIV感染、エイズ、臓器移植などにより免疫抑制状態にあるなど、被験者の細胞性免疫機能が低下していたり、免疫抑制状態にある時は、活動性結核に感染していても陰性(偽陰性という)になってしまうことなどです。
以上、QFTは結核発病の診断精度を確実に高める検査方法ですが、陽性結果のみで発病者とは断定せず、逆に陰性であっても免疫抑制状態にある場合などでは、臨床症状、画像所見、細菌検査、血液炎症反応検査なども加えての総合判断が必要です。現在はさらに、感度の優れた第3世代のクウォンチフェロン測定法が開発されています。
コラム結核の集団感染
集団感染とは感染者が2家族以上にまたがり、20人以上になった場合をいいます。日本では国をあげての結核対策が効果をあげ、若年者の結核発病者が激減した結果、結核に抵抗力のない若者が結核発病者に接触して簡単に感染・発病してしまう例が増えています。
とくに、若年の看護師が、感染したのを知らずに業務を続けた結果、医療施設が集団感染の場になるという事例も報告されています。これらの根底には、国民も医療従事者も結核は過去の病気で「もうひと安心」という認識が広まり、警戒不足になっていることがあります。大学の医学部や看護学部の学生教育でも、結核の講義時間が少ないというのも現状です。
厚生労働省は1999年に「結核緊急事態宣言」を出し、警鐘を鳴らしています。幸いなことに2000年からは、新しい登録患者数は再び減り始めていますが、2007年は25311人もの新規登録患者数があり、依然として日本は結核中蔓延国です。
コラム結核の歴史
約6000年前のエジプト古代王朝のミイラに、脊椎カリエスをうかがわせる病変があると報告されています。ギリシャ医学のヒポクラテスも、肺結核や腸結核を思わせる患者の記録を残しています。結核は、このように人類の歴史のなかでも古い時期から知られた病気でした。
日本には弥生時代後期の3世紀ごろに渡来人とともに渡ってきたと推定されています。日本でも大流行は、明治に入って富国強兵政策のもと、紡績産業に、多くの若年女工が低賃金、粗食、劣悪な作業環境で従事した時に端を発します。
以来、貧しい人々の都市集中(狭い住居での大家族)と劣悪な作業環境での長時間労働、そして狭い兵舎で集団生活をする軍隊、医療行政の後退した太平洋戦争などが結核蔓延のもとになりました。1918年に日本の結核死亡率が10万人あたり257・1人になって以来、1950年ころまで、持続的に高い死亡率を示しました。
その後、抗結核薬のストレプトマイシン(SM)、イソニアジド(INH)、パラアミノサリチル酸(PAS)が開発されて、ようやく減り始めました。
1965年ころからリファンピシン(RFP)を使えるようになったことも、大いに貢献しています。もちろん、戦後の驚異的な経済再発展のおかげで、敗戦後の食料難から解放されて栄養状態も改善したことと、結核予防法の改定(1951年、集団検診の普及、BCG接種、排菌患者の早期隔離、結核治療の公費負担などが制定された)も成果をあげました。その後も新しい結核の患者さんは減り続けて、1996年には10万人あたり33・7人と最低記録を達成しました。
しかし、1997年以後、患者さんの数はかえって微増となりました。微増の理由は、①高齢の結核患者の増加、②学校・病院での若年未感染者の集団感染、③医療機関での集団感染、などです。
コラム高齢者の結核の特徴
日本はかつてない高齢社会になりましたが、これらの高齢者は結核蔓延の時代に生き残ってきた人々で、その約半数は結核既感染者と考えられます。加齢とさまざまな生活習慣病発症に伴う免疫力の低下が、封じ込めていた結核菌(休止菌)を再燃させます。
高齢者は発病しても発熱、寝汗、喀血などの症状は少なく、ツベルクリン反応も陰性が多く、胸部X線写真では典型的な空洞性病変が少なく、肺下部(下肺野)にも肺炎に似た陰影が認められる非典型的なX線像を示す、などの特徴があります。
このような高齢者の結核は早期発見が難しいため、その間に家族や友人など身近な人が感染します。また、結核と診断されるまでほかの病気と間違われ、一般病棟に入院することで医療従事者を含むまわりの人々が感染します。
人々に感染させる喀痰塗抹陽性者(咳で飛散するしぶきに無数の結核菌が存在する人)に占める高齢者の割合は3分の1以上になっています。高齢者は結核の再発例が多いとされてきましたが、他の人々からの再感染者もかなりいることもわかってきました。
コラムツベルクリン反応
ツベルクリン液(結核菌がつくる精製蛋白誘導体、PPD液と呼ぶ)0・1mlを、前腕屈側に皮内注射して48時間後に判定します。ツベルクリン液はヒト型結核菌を培養した濾過液を殺菌・濃縮し、凍結乾燥した原末を用いています。判定は表8 によります。
によります。
以前は、発赤の長経が5~9mmを擬陽性と解釈していましたが、現在は9mmまでを陰性と判定します。強い発赤や水疱が時に認められますが、数日で消えます。2週間の間隔(新たな感染によって陽転するには早すぎる期間内)で2回めのツベルクリン反応を行うと、2回めにはより強い反応が出ます。これをブースター効果といい、本人の結核に対する免疫を正確に反映します。
仮に、1回目の定期ツベルクリン反応検査後、不定期のツベルクリン反応検査を6カ月後に行うとブースター効果で反応が大となり不必要な化学予防の対象になる危険性があります。日本ではこれまでツベルクリン陰性者にはBCG接種が強力にすすめられてきたので、ツベルクリン陽性反応を即結核発病ととらえることは危険です。結核の既感染者、非結核性抗酸菌の感染者、あるいはBCGの陽転者が含まれることに注意します。
一般に、感染すると4~6週後に陽性になります。感染直後や粟粒結核などでは陰性のままであることがあります。陽転反応は一生続かないこともあります。生活習慣病の合併やステロイド治療などによって陰性化することもあります。また、アトピーの素因者もなかなか陽転化しない場合があります。
なお、日本では従来発赤の大きさで判断していましたが、諸外国では硬結(硬いしこり)の大きさで判定しており、日本でもその方法が検討され始めています。
これまで小中学生の結核の発病予防を目的として行われてきた学校検診では、ツベルクリン反応陰性者には自動的にBCGを接種してきました。しかし、学校検診で発見された結核の患者さんは2000年で20人未満と激減しています。
このような背景から結核予防法が2001年4月に見直され、学校検診ではツベルクリン反応の値そのものではなく、最近の結核感染を疑わせる事情があるか否かの問診(小児結核の60%以上が家族からの感染・発病)が重要視されています。
結核に関する病院口コミ
-
呼吸器内科は専門外でしたが、素晴らしい先生です
あきらさん 50代以上男性 2017年05月20日投稿
息が苦しいことを訴えて診てもらいました。 当初肺結核、百日咳、喘息等を疑われましたが、結局口内細菌のクレブシエラに感染したことが原因でした。 抗生剤の投与でかなり良くなった段階で、相模原市に引っ越し… 続きをみる
-
肺がん治療に実績誇り、手術も安心
医師アンケート調査回答者さん 60代男性 2015年12月14日投稿
昔の結核療養所だったせいか、呼吸器科はしっかりしています。 肺がんの治療に関しては、がんセンター並みの実績を誇っています。 手術、化学療法、放射線治療ともに充実しています。 手術は、胸腔鏡を使用した低侵… 続きをみる
-
結核患者の受け入れ可能な貴重な施設
医師アンケート調査回答者さん 60代男性 2015年12月13日投稿
呼吸器専門医が常勤で勤務されています。 結核患者の受け入れが可能で、香川県全体がお世話になっています。 結核患者を受け入れてくれる病院は少なく、本当に貴重なことであります。 診断、治療も的確で、非常に助… 続きをみる
肺結核に関する医師Q&A
 免疫力が低下すると肺結核を発症してしまいますか?
免疫力が低下すると肺結核を発症してしまいますか?
潜在性結核感染性なのですが、もしも新型コロナに感染して免疫力が下がった場合、肺結核を発症する可能性…
一か月前に普通の病院(隔離病棟ではない)に入院している肺がんの親戚を見舞いました。そのときは、肺炎…